炎症性腸疾患
広い意味で腸に炎症を起こす病気です。
腸炎には薬剤など明らかな原因でおこる、薬剤性腸炎、感染性腸炎、虚血性腸炎、特異的炎症性腸疾患があります。
一方、原因が不明の腸炎には、潰瘍性大腸炎)やクローン病など、非特異的炎症性腸疾患があります。ここでは、潰瘍性腸疾患とクローン病について解説します。
どんな症状があるの?
慢性的に下痢・腹痛・血便などの症状がでます。
炎症の部位や強さで症状が異なります。
- 発熱、だるさ(倦怠感)
- 口の粘膜症状、目の炎症、四肢関節の痛み
- 皮膚の炎症
- 肛門が痛かったり、膿がでる痔の症状(痔瘻)
などの症状が出ることもあります。
また様々な症状が続くと体力を消耗し、衰弱してしまうこともあります。
潰瘍性大腸炎とクローン病の違いは?
潰瘍性大腸炎とクローン病の症状は似ていて、診断をつけるのに難しいことがあります。
潰瘍性大腸炎
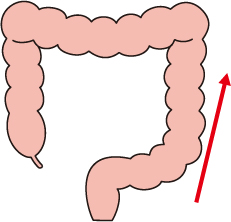
潰瘍性大腸炎は炎症が大腸だけに生じて、それも表層の粘膜に限られています。
肛門側から連続性に広がります。
クローン病気
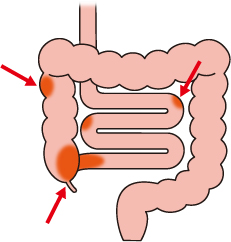
クローン病は、口から肛門までの全消化管に、腸管の壁の全てに炎症が及びます。
炎症が起こります、病変はスキップして存在します。
どちらも症状が落ち着いている状態(寛解期)、症状が増悪している状態(再燃)を交互に繰り返し慢性の経過をたどります。またどちらも腸以外の症状を伴うこともあります。
原因は?
原因はいまだにわかっていませんが、遺伝や環境、腸内細菌の異常など、免疫異常が起こることが原因と考えられています。
また、以下のような特徴があります。
- 衛生状態が整った先進諸国に多い病気
- 欧米型の食生活
- 若い方に発症することが多い
- 近年日本でも増えている病気
潰瘍性大腸炎医療受給者証の推移
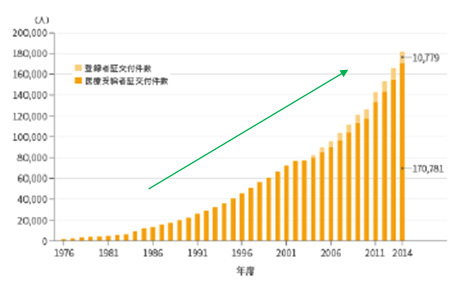
近年、日本でも潰瘍性大腸炎とクローン病の患者数は急増しています。潰瘍性大腸炎の方は約20万人(米国についで世界で2番目に多い)、クローン病は7万人を超えると報告されており、医療費の一部を国が補助する特定疾患(いわゆる難病)に指定されています。
どうやって検査するの?
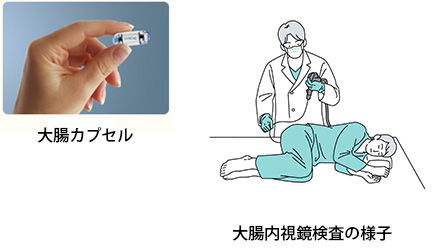
1st ステップ
慢性的に続く腹痛や血便症状に大腸内視鏡検査で原因を調べます。当院では、カプセル内視鏡や小腸内視鏡などの新しい検査も行っています。
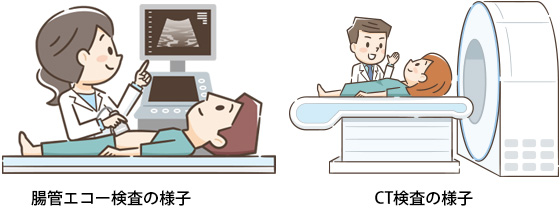
2nd ステップ
病気の広がりを調べるために、超音波・CT・MRI検査を行うこともあります。
どうやって治療するの?
炎症性腸疾患の治療は、病変の大きさと広がりによって決まります。
基本的には
- 化学療法(薬物療法)
- 外科的治療(手術治療)
- 栄養治療(対症療法)
を組み合わせて行います。
一回で治療が終わることもありますが、長期にわたり薬物治療を行う場合もあります。
炎症を抑える目的で栄養療法を導入し、ステロイドや炎症抑制ならびに抗体製剤を投薬することもあります。
詳しくは、当院のIBDセンターのウェブをご覧下さい。
当院では、保険適応内の既存の治療に加えて、治験などの先進医療も行っています。
潰瘍性大腸炎
潰瘍性大腸炎の場合、炎症は大腸に限られています。腸管の炎症が悪化すると、腸以外の症状が出現することもあります。なかでも緊急手術に至る代表的症状は、大量出血、狭窄、穿孔、中毒性巨大結腸症です。
また、内科的治療で病勢の制御が困難な場合や、10年以上の経過をたどった場合、癌化することが知られています。このような場合は待期的な手術となります。
手術の方法は、原則として大腸を全部摘出します。
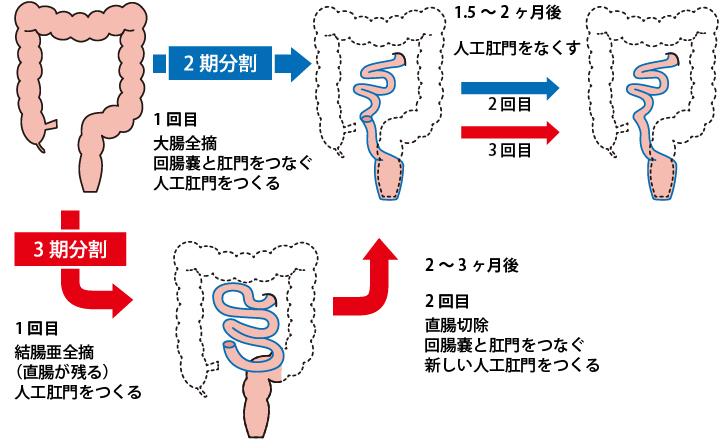
劇症の炎症性腸疾患の大腸を手術する場合は、身体的な状態を見ながら、2回から3回にわけて手術(大腸全摘)を行うこともあります。
クローン病
クローン病は、炎症が口から肛門に至る消化管のどの部位にも複数起こる可能性があります。
内科の治療では十分な効果が得られず合併症が起き、日常生活が困難な時に手術が必要となります。 合併症とは、腸管の炎症が深くまで進行し、狭窄、瘻孔形成、穿孔、膿瘍形成をきたすことです。
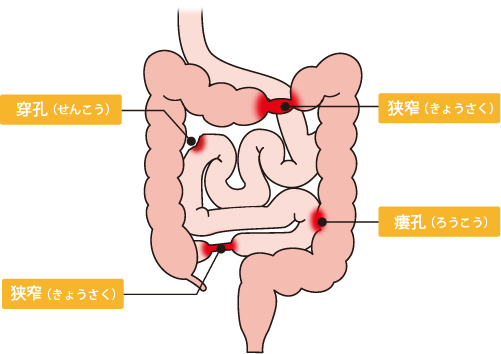
日々紀文 IBD診療ビジュアルテキスト 2016より引用
クローン病は、発症後5年で約30%、10年で約70%の患者に何らかの手術が行われています。
また、手術で根治する病気ではありません。切り取る腸管の範囲をできるだけ減らして、腹腔鏡を用いて身体に優しい手術を心がけています。
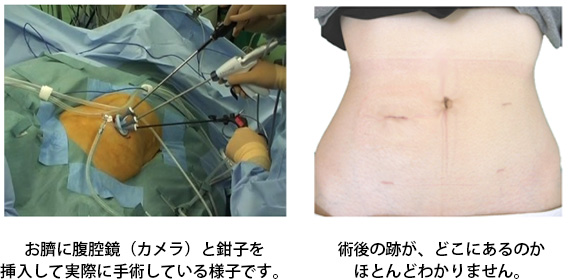
身体に優しい腹腔鏡手術!!
身体に優しい内視鏡手術が絶対!!
当院では、体に3〜5mmの孔をあけ、内視鏡(カメラ)を挿入して手術部位の様子をモニターで確認しながら、別の小さな孔から挿入した器具で(腹腔鏡)手術を行います。非常に高精度なカメラを使っていて、従来の開腹手術よりも繊細な手術が可能です。
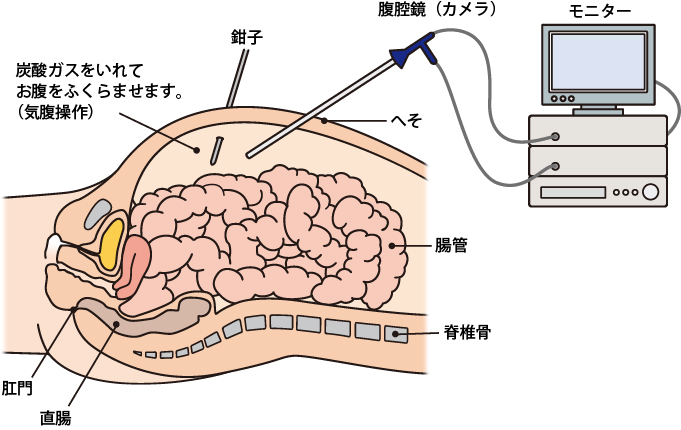
腹腔鏡をイメージするシェーマです。