泌尿器科
腎臓とは?
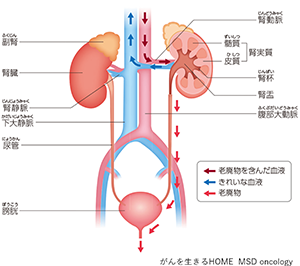
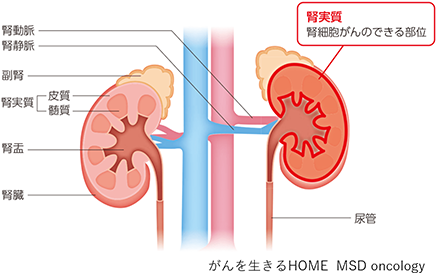
腎臓は、腰の上方に左右1つずつ存在する長さ15cm前後、重さ150-200g前後のそらまめ型の臓器で、尿管や動脈・静脈が出入りしています。
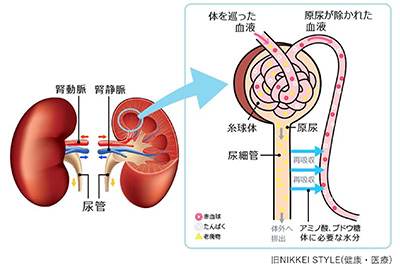
腹部大動脈から流れ込んだ血液は腎臓でろ過され原尿となり、さらに必要なものと不要なものに分けられ、最終的に尿となります。不要な老廃物や余分な水分が取り除かれた血液は下大静脈に戻っていきます。
腎臓の働き
主に下の3つの役割を担っています。
1.尿の産生
体内にできた老廃物を尿として排泄し、体内に必要なものは再吸収します。
2.身体のバランス調整
尿量を調節することで体内の水分量を一定に保ったり、尿中の電解質(ナトリウム、カリウム、カルシウム、リン等)の濃度を一定に保つことで身体のむくみを予防したり、神経の伝達や筋肉の動きをスムーズにします。
3.ホルモン産生
- 血液(赤血球)を作るホルモンを分泌し、貧血を防ぎます。
- 血圧を調整するホルモンを分泌し、血圧を一定に保ちます。
- 骨を丈夫にするホルモンを分泌し、腸のカルシウム吸収を促して強い骨を作ります。
腎臓の病気
内科的な病気
糸球体腎炎(急性、慢性)
全身性疾患(高血圧、糖尿病、膠原病、腎硬化症など)に続いて起こる腎臓の病気
泌尿器科的な病気
腎腫瘍(良性、悪性)、腎盂腫瘍、腎嚢胞(良性、悪性)、腎結石、水腎症、腎外傷など
※腎実質に発生する悪性腫瘍を"腎癌"と呼び、腎盂に発生する腎盂腫瘍とは区別されます。
腎癌
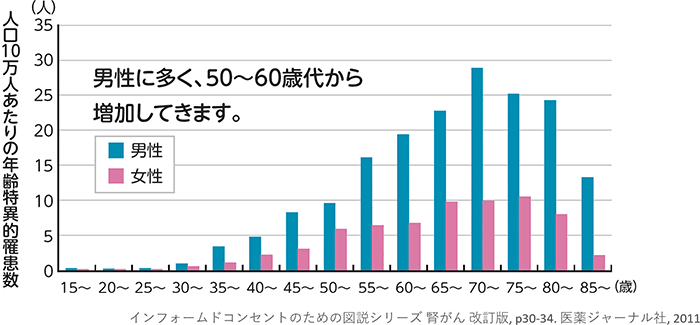
腎細胞癌(腎癌)は男女比2.7対1と男性に多く発症し、日本では1年間で人口10万人あたり男性8.2人、女性3.7人が発症します。
40歳代後半から増加し70歳代でピークとなりますが、近年は20~30歳代の発症報告も増えており、罹患数・死亡数ともに増加傾向にあります。一般の方に比べ約15倍腎細胞癌の発症率が高いとされる透析患者様の増加も要因の一つと言われています。また、健康診断の超音波やCT検査で偶然発見されるケースも増加しており、全体の70%以上とされています。
腎癌の症状
初期の腎癌では自覚症状をほぼ認めません。
癌が大きくなるにつれ以下のような症状が現れることがありますが、無症状のまま進行し、他の臓器に転移してはじめて症状が認められることもあります。
| 古典的3主徴 (原発巣による症状) |
血尿、背中・腰・わき腹の痛み、腹部の腫れ・しこり |
|---|---|
| 全身症状 | 発熱、倦怠感、貧血、体重減少 など |
| 転移巣による症状 | 脳転移:頭痛、筋力低下、けいれん発作、嘔吐、傾眠、意識障害 など 肺転移:咳、血痰、呼吸困難 など 肝転移:肝機能障害 など リンパ節転移:腰痛、腹部腫瘤 など 骨転移:疼痛、病的骨折、手足のしびれ など |
診断
腎癌には、血液検査や尿検査で診断できる有用な腫瘍マーカーは今現在ありません。
そのため、診断には超音波検査やCTスキャン、MRIなどの「画像検査」が不可欠です。画像による病期診断で治療に移ることがほとんどですが、画像検査で良性・悪性の確定はできないため、術後に良性腫瘍と診断される場合も約10%あります。薬物治療の効果を予想するため治療前に「生検」で組織型を確認する場合もあります。

病期(ステージ)分類
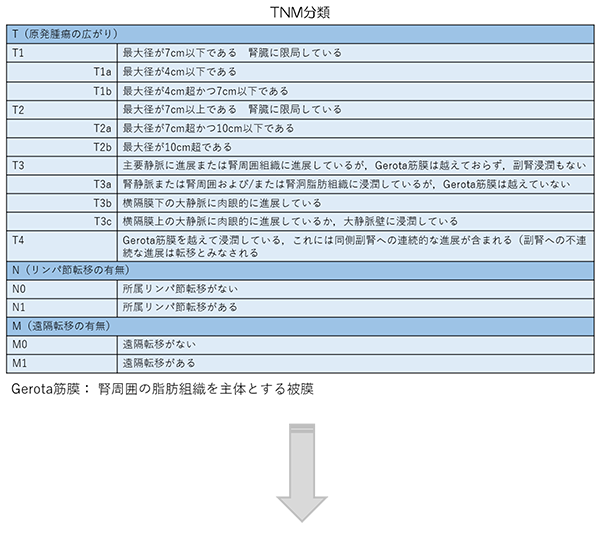
ステージは上図のTNM分類(がんの進展度)の組み合わせで以下のようにⅠ期~Ⅳ期に分けられ、進行するにつれて数字が大きくなります。
腎癌のタイプ
| 組織型の種類 | 特徴 |
|---|---|
| 淡明細胞型腎細胞癌 | 腎細胞癌の中で最も多い組織型で、約70~85%を占めます。予後は比較的良好です。 |
| 多房嚢胞性腎細胞癌 | 多数の小嚢胞が集まって腫瘤を作る癌で、予後は極めて良好です。 |
| 乳頭状腎細胞癌 | 癌細胞が乳頭状構造をとり並ぶのが特徴で、約10~15%を占めます。タイプ1とタイプ2に分類され、タイプ1の方がタイプ2に比べて予後良好です。 |
| 嫌色素性腎細胞癌 | 腎癌の約5%を占め、予後は比較的良好です。 |
| 紡錘細胞癌(肉腫様癌) | 通常、他の腎細胞癌に合併します。非常に稀で、最も予後不良です。 |
| 集合管癌(ベリニ管癌) | 頻度は1%未満と少ないものの、予後不良とされています。 |
| 透析関連腎癌 | 末期腎不全のため人工透析を受けている方に発生する癌です。予後は透析期間によって差があります。 |
治療
腎癌の治療は手術による外科的切除が主体となります。がんの大きさや場所によって、腎摘除術(根治的腎摘除術)、腎部分切除術(腎機能温存手術)が検討されます。
がんが他の臓器に転移していたり、手術を行えない方には薬物治療が考慮されます。
腎癌に対しては放射線療法の治療効果は一般的に低いため、中心的な治療として用いられることはなく、通常は転移巣に対して一時的にがんの進行を抑制したり、痛みなどの症状を緩和する目的で行われます。
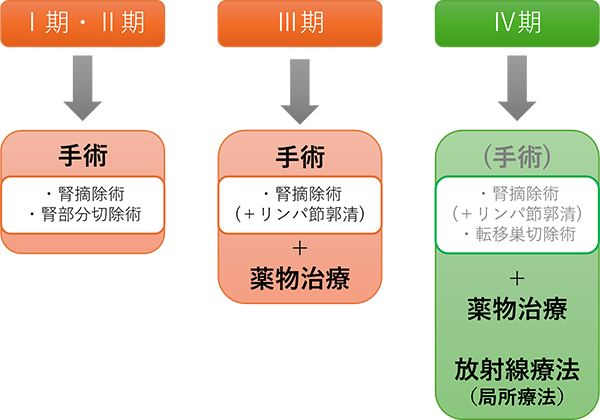
治療選択において、ステージや組織型、リスク分類に応じた標準治療を基本として、ご本人のご希望や生活環境、年齢、心身の状態を総合的に検討し、最終的に担当医と相談して決定します。
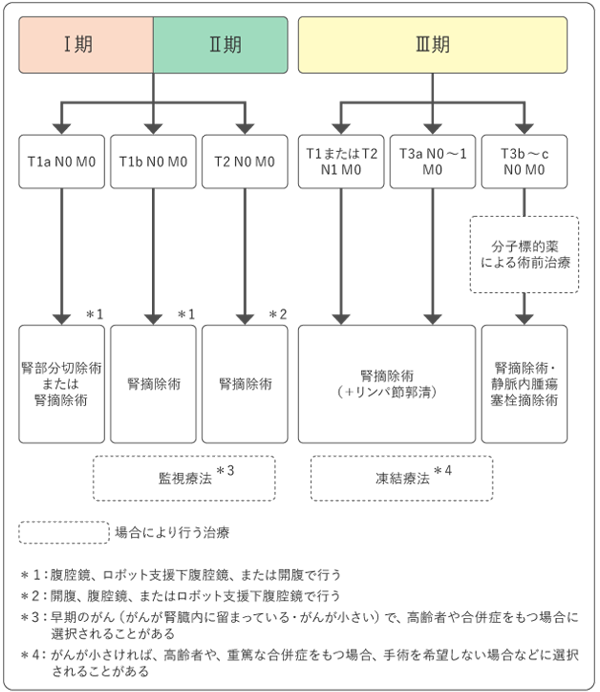
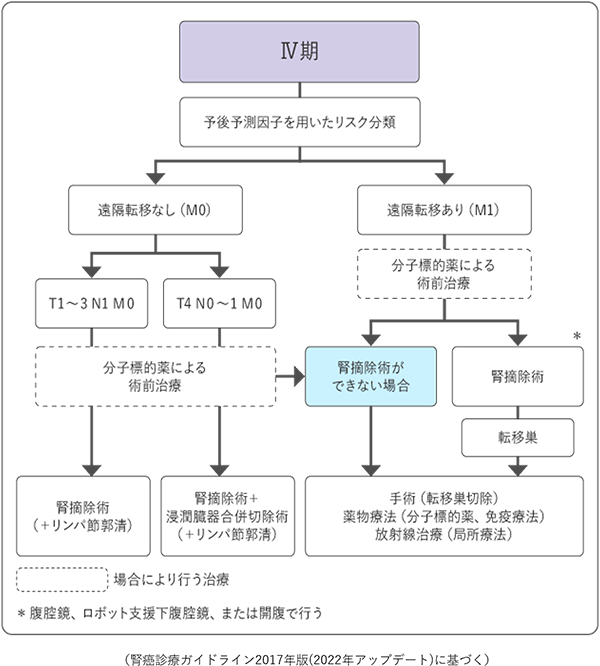
治療(手術療法)
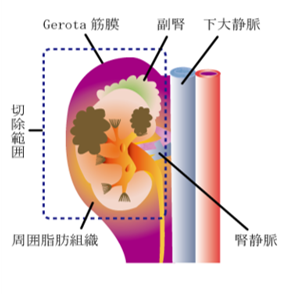
腎摘除術
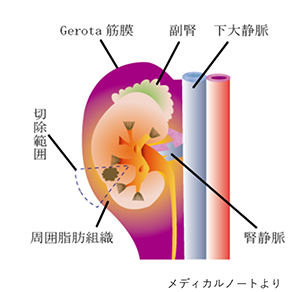
がんが比較的大きい場合(一般的に4cm以上)に適応となります。がんのある腎臓を周囲の脂肪組織と一塊にして摘除します。症例によっては隣接する副腎やリンパ節の切除も検討します。一般的に腎臓は体に2つ存在するため、片方を切除しても日常生活に支障はありませんが、食事・運動療法、場合によって透析療法(腎代替療法)が必要となることがあります。腹腔鏡手術、ロボット手術、開腹手術の選択肢がありますが、症例ごとに一番良い術式を選択します。
腎部分切除術
がんが小さい場合(一般的に4cm以下、症例に応じて7cmまで適応拡大)に適応となります。がん部分のみを切除するため、術後の腎機能温存を期待できます。一方で、切除断面からの術後出血や尿瘻(尿が腎臓の外に漏れること)などのリスクがあります。腹腔鏡手術、ロボット手術、開腹手術の選択肢がありますが、症例ごとに一番良い術式を選択します。
治療(薬物治療)
腎癌には一般的な抗がん剤が効きにくいと言われており、主に分子標的薬と免疫チェックポイント阻害薬を用います。現在は、これらを併用する薬物療法が主流になっています。
分子標的薬
がん細胞や血管内皮細胞の増殖に関わる細胞内のシグナル伝達を阻害することによってがんの増殖や進展を抑える薬剤です。高血圧、疲労、手足の皮膚症状、甲状腺機能障害、下痢、間質性肺炎、高血糖などが特徴的な副作用として知られています。これらの副作用の中には、治療効果を反映するものもあります。
免疫チェックポイント阻害薬
ヒトの免疫担当細胞の表面には、免疫が過剰になり過ぎて自分自身を攻撃しないように備わっている「免疫チェックポイント分子」というスイッチが発現しています。がん細胞は増殖する過程でこのスイッチを獲得して免疫機構から逃れるようになりますが、このスイッチに蓋をして免疫機構にブレーキをかけさせないようにするのが免疫チェックポイント阻害薬です。一般的な抗がん剤と比較して副作用の頻度が少ない一方で、免疫が過剰となり自分自身を攻撃してしまう副作用(免疫関連有害事象)が一定の頻度で見られます。
治療(その他)
Ⅰ. 凍結療法(クライオアブレーション) ※当科では行っておりません。
-100℃以下の液体窒素で腫瘍を凍結させる治療で、何度でも繰り返し治療できます。
局所再発率は3~7%
Ⅱ. ラジオ波焼灼術(現在保険非収載) ※当科では行っておりません。
腫瘍にラジオ波を通電し、腫瘍組織を焼灼する治療で、何度でも繰り返し治療できます。
局所再発率は6~13%
Ⅲ. 放射線治療
腎癌の原発巣の治療としてはほとんど使用されず、疼痛などの症状緩和のために行われます。
脳転移、骨転移で特に有用です。
放射線特有の副作用(皮膚障害、肺障害、下痢など)があります。
Ⅳ. 動脈塞栓術
血尿などの症状が強い場合に行います。
金属コイルやゼリー状の物質を腫瘍栄養血管につめて腫瘍を壊死させる方法です。